
 |
 |
|
Cosa significa la parola "Infarto"? Infarto è il termine tecnico usato per indicare necrosi (nécrosi alla greca, necròsi alla latina) di un tessuto in conseguenza ad una brusca interruzione del flusso sanguigno arterioso dovuto a occlusione o rottura dell'arteria. La necrosi è di fatto la morte del tessuto cellulare dell'organo interessato dall'infarto o di una parte di esso. Si parla di infarto cardiaco o miocardico, splenico, polmonare ecc. a seconda dell'arteria interessata. Quello che si verifica più di frequente è l'infarto del miocardio
Si usa il termine di infarto miocardico acuto (IMA) quando parte del tessuto cardiaco muore a causa della mancanza di ossigeno determinata dall'occlusione improvvisa di uno o più rami delle arterie coronarie (generalmente compromesse dalla malattia arteriosclerotica) a causa di un trombo o uno spasmo con blocco del flusso sanguigno in quel distretto cardiaco. L'infarto miocardico è una malattia che colpisce più di duecentomila italiani all'anno e che in 1/3 dei casi conduce alla morte. Se l'infarto colpisce solo una zona limitata del muscolo cardiaco, le conseguenze non sono gravi. Se la lesione del muscolo cardiaco è molto estesa, può provocare la morte o un'invalidità (di grado variabile).
Il dolore è il sintomo con cui l’infarto si manifesta più frequentemente al suo esordio; è presente nell’85% dei casi e ha le caratteristiche tipiche del dolore anginoso (più o meno improvviso, intenso, oppressivo e prolungato localizzato al centro del torace e/o nella regione sopraombelicale che spesso si irradia al braccio sinistro, meno frequentemente a collo e mandibola), ma più intenso e prolungato, spesso accompagnato da irrequietezza (talora angosciosa) sudorazione, astenia, nausea, più raramente vomito e dispnea. La durata del dolore di solito e superiore a 20-30 minuti Può essere complicato da aritmie (polso lieve e rapido), tosse insistente con secrezione rosea, stanchezza e sensazione d'ansia inspiegabile. In genere, la pressione cala progressivamente sino a raggiungere il minimo nel corso della prima settimana: a volte, la brusca ipotensione può portare allo shock cardiogeno. La pressione della vena giugulare può essere normale o leggermente elevata; si possono avere alterazioni dei rumori cardiaci e crepitii polmonari. Spesso a questo quadro clinico si accompagna la febbre nelle prime 24 ore. Altri fenomeni (leucocitosi, incremento della VES) sono dovuti alla necrosi del miocardio. Nei casi più gravi la morte è improvvisa e si verifica entro breve tempo dall'insorgenza dei sintomi. La morbilità e mortalità dell'infarto sono ascrivibili alle aritmie ed alla perdita di funzione di pompa che ne derivano. Nel 30% dei casi, specie nei soggetti di
una certa età, ed in quelli con diabete mellito, l'infarto si manifesta con sintomi diversi da quelli classici: L'infarto è in genere la conseguenza drammatica di una malattia (aterosclerosi) che è iniziata molti anni prima e che ha già dato dei segnali in precedenza (per es. angina pectoris da sforzo). Ma può anche succedere che l'evento acuto sia il primo segnale della malattia 'silente' fino al momento in cui cause scatenanti fanno bruscamente precipitare la situazione mantenuta in equilibrio fino allora. La rottura di una placca ateromatosa porta al deposito di un trombo intracoronarico, che a sua volta induce un'occlusione della coronaria in questione. Talora, anche un grave spasmo dell'arteria coronarica può provocare un infarto.
Le
occasioni in cui si può manifestare l'infarto del miocardio sono varie. A volte, in associazione ad uno stress psicologico intenso e prolungato, come conflitti o litigi nell'ambito familiare o lavorativo; talora si tratta di forti ed improvvise emozioni a contenuto sgradevole, come aggressioni, rapine, coinvolgimento in incidenti stradali ed in disastri come terremoti, alluvioni, incendi, etc.
In realtà, nella stragrande maggioranza dei casi non si riesce ad
individuare il meccanismo scatenante dell'evento infartuale, e va anzi ricordato
che studi ormai numerosi di cronobiologia hanno dimostrato in maniera
inconfutabile che il maggior numero di infarti si verifica nelle primissime ore
del mattino quando il paziente è in completo riposo. Questa condizione morbosa, contro la quale la scienza medica lotta ogni giorno di, più, rappresenta oggi la più frequente fra le cause di morte ed è in costante aumento. In Italia ogni anno circa 130.000 persone sono colpite da IMA. Di queste ne muoiono all’incirca 33.000 e circa 18.300 muoiono prima di raggiungere l’ospedale. La maggioranza di queste morti è aritmica e secondaria a fibrillazione ventricolare. Per il gruppo di pazienti che raggiunge l’ospedale in vita, è ormai accertato che la terapia trombolitica è in grado di determinare un miglioramento della funzione sistolica del ventricolo sinistro (VS) e una riduzione della mortalità a 35 giorni del 21% negli IMA Q transmurali che corrisponde ad un salvataggio di 21 vite per 1000 pazienti trattati. Nonostante i miglioramenti degli ultimi anni, l’infarto acuto del miocardio rimane la principale causa di morte della popolazione adulta dei paesi occidentali con circa il 30% di decessi, la metà dei quali prima dell’ ospedalizzazione. Tra i pazienti ospedalizzati per infarto, la mortalità è del 7-15% durante l’ospedalizzazione e di un altro 7-15% nell’anno successivo. La Cardiopatia Ischemica (C.I.) rappresenta una delle principali cause di mortalità sia nei Paesi industrializzati che in quelli in via di sviluppo. Si calcola che nel solo 1990 i decessi per cardiopatia ischemica siano stati 6,3 milioni (2,7 milioni nei Paesi con economia di mercato consolidata e Paesi ex-socialisti, 3,6 milioni nei Paesi in via di sviluppo). Per quanto concerne l’infarto miocardico acuto, i tassi di incidenza più elevati si registrano attualmente nei Paesi ex-socialisti (419/100.000), seguiti dai Paesi con economia di mercato consolidata (278/100.000). Di gran lunga inferiore è, invece, l’incidenza nelle altre aree del globo, compresa tra 60/100.000 (Africa sub-sahariana) e 186/100.000 (India). L’incidenza di infarto miocardico acuto aumenta esponenzialmente con l’età. Nei Paesi con economia di mercato consolidata, ad esempio, i maschi fanno registrare un’incidenza di 33/100.000 nella fascia di età 15-44, di 427/100.000 tra i 45 ed i 59 anni e di 1.415/100.000 oltre i 59 anni. Ancor più marcato l’incremento tra le donne, dove si osserva un’incidenza pari a 10/100.000 tra i 15 ed i 44 anni, che sale a 115/100.000 tra i 45 ed i 59 anni, ed a 1.089/100.000 oltre i 59 anni. Al di sotto dei 60 anni di età l’incidenza di infarto miocardico acuto è da 2 a 4 volte più elevata negli uomini rispetto alle donne, mentre sopra i 60 anni tale rapporto scende a valori di poco superiori all’unità.
Qual è la differenza tra infarto ed ischemia? S'intende per ischemia lo stato di sofferenza del muscolo cardiaco non sufficientemente irrorato. C'è una differenza fondamentale tra infarto ed ischemia. L'infarto è un'interruzione totale del flusso deL sangue al cuore, i cui sintomi durano più di 15 minuti, non scompaiono con il riposo o con i farmaci (con la nitroglicerina sono solo alleviati) ed una parte del muscolo cardiaco incomincia a morire. È, quindi, una condizione stabile ed irreversibile. L'ischemia è transitoria e reversibile; consiste in una temporanea interruzione del flusso di sangue ossigenato al cuore; i sintomi durano pochi minuti e si possono alleviare con il riposo o con i farmaci. Ciò che determina il punto di passaggio fra ischemia ed infarto è la durata dell'assenza di flusso; infatti, il muscolo cardiaco riesce a tollerare l'assenza di irrorazione per un tempo limitato (meno di 30 minuti), al di là del quale comincia ad andare in necrosi, a morire. Per cui il dolore dell'infarto si differenzia da quello dell'angina per il fatto che dura in genere più di trenta minuti, non si aggrava con l'esercizio e non è alleviato dal riposo o dal ricorso al trinitrato di glicerina (vasodilatatore). Il dolore può accrescersi d'intensità per minuti od ore e poi restare costante sino a recedere; è raro che l'evento sia del tutto indolore. Nella maggioranza dei casi, l'ischemia si determina quando, a fronte di una maggiore richiesta di ossigeno e materiali nutritivi, e quindi di un aumento di flusso, determinata da un'attività fisica più o meno intensa, questa richiesta non può essere soddisfatta a causa dei restringimenti (stenosi) prodotti all'interno delle arterie coronarie dalla malattia aterosclerotica. Si crea così una discrepanza transitoria fra necessità di apporto e possibilità di adeguamento dei flussi; questa è la condizione detta "angina da sforzo".
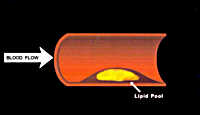
L'aterosclerosi è la causa principale dell'IMA, che rappresenta una delle maggiori cause di morte nel mondo occidentale. In condizioni normali le coronarie sarebbero dei tubi puliti ma il concorso di vari fattori (di rischio) predispongono alla formazione di lesioni aterosclerotiche nelle coronarie, in particolare:
In sintesi si può dire che l'infarto miocardico è, nel 98 per cento dei casi, conseguenza dell'aterosclerosi coronarica; altre cause eccezionali possono essere embolie, anomalie congenite, ecc. E più frequente nell'uomo che nella donna, almeno sino ai 40 anni, ed è strettamente legato a condizioni di surmenage psicofisico, abuso di tabacco, ipercolesterolemia, obesità, vita sedentaria. A questi elementi, che possono essere considerati predisponenti, vanno aggiunte alcune situazioni che talora possono risultare scatenanti quali sforzi, emozioni, interventi chirurgici e gravi emorragie.
Come si arriva alla diagnosi? Abitualmente sono le caratteristiche del dolore al petto che indirizzano alla diagnosi: il persistere del dolore oltre i 20-30 minuti, l'invariabilità rispetto allo sforzo e la mancata reazione al trinitrato di glicerina lo differenziano dall'angina. La diagnosi dell'infarto miocardico, oltre che sulla sintomatologia, si basa su vari esami del sangue. È possibile l’individuazione di reperti specifici ed aspecifici; questi ultimi sono in genere i più costanti. Reperti aspecifici sono:
Reperto specifico è l’elevazione degli indici di miocardiocitonecrosi:
Dal tessuto del cuore colpito si versa nel sangue circolante una serie di enzimi il cui dosaggio permette di diagnosticare l'avvenuta lesione; iI più importanti sono le transaminasi (GOT, GPT), la creatinfosfochinasi (CPK, che compare nel sangue già nelle prime ore), la latticodeidrogenasi (LDH) e la Troponina (proteina strutturale dell'apparato contrattile del mocardio, dotata di alta specificità e sensibilità,compare nel sangue dopo circa 8 ore dall'inzio dell'IMA e permane fino alla 70.ma ora)
Gli elementi diagnostici essenziali vengono però forniti dall'elettrocardiogramma, che consente di accertare l'esistenza o meno dell'infarto, la sede di questo e l'evoluzione che ha subito. Sin dalle prime ore compaiono alterazioni caratteristiche con segni di lesione nella zona cosiddetta subepicardica (elevazione del segmento ST, che si normalizza con la riperfusione; inversione entro 24/48 ore dell'onda T) accompagnati o meno da quello che è il segno caratteristico cioè l'onda Q di necrosi (primo stadio). Dopo alcuni giorni o dopo alcune settimane il quadro tende a cambiare per la progressiva riduzione dei segni di lesione e la progressiva comparsa dei segni di ischemia subepicardica e di necrosi (secondo stadio). Con il passare del tempo i segni di necrosi si fanno più evidenti e quelli di ischemia o si accentuano o tendono a regredire (terzo stadio). La diagnosi della sede colpita da infarto è possibile osservando in quali derivazioni elettrocardiografiche, che esplorano differenti zone del miocardio, i segni caratteristici compaiano ed evolvano. L'elettrocardiogramma è essenziale anche per l'accertamento di alcune complicanze dell'infarto quali i blocchi e le aritmie. Il controllo radiologico del volume del cuore, oltre che nella fase acuta, è utile nella fase di stabilizzazione per valutare gli esiti dell'infarto. L'ecocardiogramma permette ulteriori approfondimenti e precisa meglio nei dettagli i reperti elettrocardiografici e radiologici. Ecocardiogramma È una delle metodiche più sensibili e specifiche per la diagnosi di infarto del miocardio. Visualizza l’immobilità della parete miocardica lesa dall’ischemia protratta, e nella derivazione 2D è possibile l’identificazione sia del settore di miocardio infartuato, più sottile ed acinetico, sia dei restanti settori in fase di iperdinamicità per compensare la parte necrotica. Queste caratteristiche sono maggiormente identificabili in pazienti in fase di scompenso o di shock. La frazione di eiezione (FE) diminuisce. Nei casi di infarto della porzione destra del miocardio, la visualizzazione ecocardiografica rende possibile l’identificazione della lesione molto più efficacemente e precocemente dell’ECG. È importante differenziare eventuali zone di necrosi preesistenti, per non incorrere nell’errore di diagnosticare come nuovi degli eventi avvenuti tempo prima e magari misconosciuti al paziente o non identificabili all’ECG. In tal caso lo spessore e le caratteristiche spaziali sono fondamentali; un territorio cicatriziale reagisce in modo molto meno elastico alle variazioni di pressione del ventricolo, determinando un movimento molto meno plastico, come uno “schiocco”; un territorio appena infartuato è un territorio ancora elastico, che reagisce in modo apparentemente “attivo” alla contrazione del ventricolo. E' importante differenziare:
Angiografia È attuabile in 2 casi:
Se intervengono delle complicanze come aritmie, shock ed insufficienza cardiaca non ci sono più dubbi.
Anche se non è sempre facile occorre differenziare l'infarto miocardico acuto da altre patologie che possono presentarsi con caratteristiche cliniche altrettanto drammatiche, come:
La fase acuta dell'infarto miocardico può assumere questi diversi quadri clinici che ne condizionano l'evoluzione e la prognosi per la loro alta pericolosità. L'infarto non complicato evolve solitamente in circa 40-50 giorni, durante i quali nella zona colpita si forma una vera e propria cicatrice. L'estensione della lesione e la modalità del decorso, complicato o meno, condizionano l'efficienza futura del soggetto colpito. Ogni sintomo che segnali l'inizio di un infarto impone l'immediata consultazione del medico. Se il medico non è rintracciabile, chiamare un' ambulanza e raggiungere immediatamente il pronto soccorso dell'ospedale più vicino. Se si è in grado di riconoscere
i sintomi dell'angina e dell'infarto, si potrà essere in grado di salvare la
vita a se stessi o agli altri. Se invece non si riconoscono i sintomi o si
attribuiscono ad un altro disturbo (un'indigestione…) il trattamento
dell'infarto arriverà troppo tardi.
Qual è la terapia per l'infarto miocardico? Fino a
poco tempo fa la terapia consisteva essenzialmente nell'alleviare il dolore e
nel trattare le complicanze precoci.
La gestione della prima fase è critica: molte volte bisogna far fronte ad un arresto cardiaco e si deve cercare di limitare al più presto l'entità dell'infarto. La prima tappa consiste nell'alleviare il dolore (farmaci come gli oppiacei possono però causare bradicardia ed ipotensione); dopodiché, il paziente deve essere ricoverato in terapia intensiva per far fronte al rischio di morte improvvisa (dovuta al sopraggiungere di gravi aritmie) con un rigoroso monitoraggio. Le limitazioni del movimento dipendono dalla gravità dell'infarto: in casi lievi, il paziente può lasciare il letto entro 1-2 giorni ed essere rapidamente mobilizzato; in casi più gravi o aggravati da complicanze, il tutto è necessariamente più lento.
Se insorgono complicanze la relativa terapia viene aggiunta a quella in corso e adattata caso per caso e si può dire anche momento per momento. Nel caso di aritmie minacciose per la vita si provvede alla defibrillazione, in cui mediante una scossa elettrica si cerca di arrestare la fibrillazione del cuore, la somministrazione di farmaci beta bloccanti, per contrastare il danno al muscolo cardiaco e antiaritmici per regolarizzare il battito.
Se la terapia farmacologica non ha effetto, è necessario intervenire mediante la dilatazione delle coronarie stenotiche con palloncino attraverso l'angioplastica coronarica transluminale percutane (PTCA) oppure con intervento chirurgico di by-pass coronarico, in cui, innestando parti di vasi sani, si ripristina l'irrorazione del cuore.
L'efficacia dell'intervento terapeutico è inversamente proporzionale al tempo che intercorre tra l’attacco e il ricovero nelle apposite unità ospedaliere. In particolare va sottolineato come l'alta mortalità dell'infarto sia dovuta soprattutto alle complicanze della fase acuta che, per la loro comparsa improvvisa e per la loro alta pericolosità, devono essere immediatamente affrontate o addirittura prevenute. A questo scopo oggi i pazienti colpiti da infarto miocardico acuto vengono ricoverati in reparti speciali, le cosiddette unità coronariche o unità di cura coronarica ove è possibile, grazie a particolari attrezzature, controllare in continuazione una serie di parametri clinici quali l'elettrocardiogramma, la pressione arteriosa, la pressione venosa, la temperatura cutanea e la diuresi, e dove esiste la possibilità di cogliere la complicanza al suo primo insorgere.
La terapia va attuata il più velocemente possibile; è possibile che il paziente riferisca di essere un portatore di angina pectoris, per cui abbia già ingerito compresse di nitroglicerina, come ad ogni episodio di angor e di essersi recato in pronto soccorso in seguito ad una persistenza del dolore. È sempre fondamentale misurare la pressione arteriosa, per poter decidere in modo più oculato sull’utilizzo di farmaci emodinamicamente attivi. Le possibili scelte terapeutiche sono:
I farmaci in genere utilizzati sono i seguenti: a) terapia trombolitica: è la terapia elettiva, con una riduzione del tasso di mortalità del 20%. Tuttavia, bisogna soppesarne rischi e vantaggi: in genere, la sua utilità è direttamente proporzionale all'entità dell'infarto. Ne beneficiano in particolare i pazienti con elevazione del segmento ST e blocco di branca sinistro. I vantaggi dei trombolitici diminuiscono rapidamente col passare del tempo, sicché essi vanno somministrati al più presto, entro 6, al massimo 12 ore. La principale complicanza è il rischio d'emorragia (specie cerebrale), che può essere fatale: precedenti di questo tipo, così come di emorragia gastrointestinale, vanno ritenuti gravi controindicazioni. Tre sono i principali agenti trombolitici: streptochinasi; attivatore del plasminogeno tissutale (rtPA) e urochinasi; b) terapia anticoagulante: si ricorre all'eparina sottocutanea od endovenosa in alcuni casi specifici (per impedire la reocclusione, la trombosi venosa profonda in pazienti con complicanze o immobilizzati, la tromboembolia in pazienti con fibrillazione atriale o formazione di aneurisma); c) aspirina: riduce di circa il 20% il tasso di mortalità, con vantaggi che si sommano a quelli della terapia trombolitica; è adatta in caso sia di infarto del miocardio che di angina instabile. La dose iniziale, da utilizzare in pazienti che non assumono già terapia cronica con acido acetilsalicilico, è di 325 mg x os in 1 somministrazione; si prosegue poi con 75 mg, sempre per via orale, dose che è già nota ai pazienti in terapia cronica perché coronaropatici noti prima dell’evento ischemico maggiore; d) betabloccanti: la somministrazione endovenosa può presentare vantaggi secondari in caso di infarto acuto ma esacerbare l'insufficienza e la bradicardia. Si somministrano precocemenete e comunque entro 12 ore dall' esordio dell' IMA in tutti i pazienti che non presentano controindicazioni ai beta-bloccanti. Utili soprattutto nei pazienti tachicardici ed ipertesi o con tachicardia riflessa da nitroglicerina. Controindicazioni assolute: anamnesi di asma bronchiale, BPCO, scompenso VS (2a, 3a, 4a classe Killip), bradiaritmie. Controindicazioni relative: uso di beta-bloccant,: verapamil, diltiazem, gravi malattie vascolari periferiche, diabete mellito tipo I; e) ACE-inibitori: interferiscono con il rimodellamento del VS e ne attenuano la dilatazione nel tempo à riducono a lungo termine l' incidenza di scompenso cardiaco congestizio e di mortalità, riducono possibilmente l' incidenza di reinfarto. Si usa Lisinopril 5 mg per os in un' unica somministrazione giornaliera entro 8-24 ore dall' insorgenza dei sintomi se la PAS > 100 mmHg ed in assenza di rilevamente insufficienza renale o stenosi bilaterale delle arterie renali. Dose di mantenimento 10 mg da raggiungere dopo 48 ore dall' IMA. Dopo 6 settimane continuare il trattamento in cronico solo nei pazienti con ridotta funzione sistolica del VS (FE < 40%). Diversi ACE-inibitori hanno mostrato, in questi ultimi anni, di ridurre la mortalità migliorando la compliance ventricolare. L’ISIS-4, il GISSI-3 ed altri trias hanno dimostrato di ridurre il reinfarto, il bisogno di rivascolarizzazione e la mortalità. Gli ACE-inibitori vengono raccomandati nelle prime ore dopo l’infarto, nelle complicanza post-ischemiche e maggiormente nei pazienti con frazione di eiezione <40%. Le dosi vanno dimensionate proporzionalmente alla pressione arteriosa del paziente. Nel SAVE study, l’associazione degli ACE-inibitori con i b-bloccanti ha dimostrato di ottenere effetti positivi additivi. f) Diltiazem: può ridurre l' incidenza di angina postinfartuale e reinfarto nell' IMA non-Q. Nell' IMA non-Q in assenza di disfunzione ventricolare sinistra, dopo le prime 24 ore si somministra alla dose di 90 mg ogni 6 ore per un anno. I calcioantagonisti erano un cardine nella terapia dell’ischemia miocardica. Attualmente, il TRENT study, il VAMI eil DAVIT III study ed altri trials hanno dimostrato che i calcio-antagonisti, maggiormente la nifedipina, possono aumentare la mortalità se somministrati a pazienti con IMA. Probabilmente, questo effetto è dovuto ad un effetto di vasodilatazione coronaria, con sbilanciamento delle pressioni di perfusione ed aggravamento dell’ischemia; esistono anche altre ipotesi: alterazione della contrattilità (isotropi positivi) e effetto tachicardizzante (cronotropi positivi) con aumento del consumo miocardico di ossigeno.
Se i farmaci non hanno successo si possono attuare le procedure invasive. a. Angioplastica coronarica transluminale percutanea (PTCA). Permette di ristabilire meccanicamente la pervietà della coronaria responsabile dell' IMA, così da interrompe l' infarto, ridurre l' area di necrosi, migliorare la funzione sistolica del VS, e aumentare la sopravvivenza. Richiede la pronta disponibilità di un' equipe cardiochirurgica per un eventuale bypass aortocoronarico d' emergenza. Rappresenta un'alternativa alla terapia trombolitica. È inidicata in: pazienti da trombolisare con controindicazioni alla trombolisi, pazienti trombolisati che continuano ad accusare dolore e a presentare alterazioni ECG per inefficacia della trombolisi, pazienti non trombolisati che sviluppano shock cardiogeno entro 6 ore dall' insorgenza dei sintomi. La ricanalizzazione meccanica mediante PTCA è in grado di ottenere una riapertura del vaso in oltre il 90% dei pazienti se eseguita in tempi rapidi (entro 60-90 min dall' arrivo del paziente nel Dipartimento Emergenza Urgenza e dalla diagnosi di IMA).
b. Bypass aortocoronarico (Coronary artery bypass surgery o CABG). Chirurgicamente si rivascolarizza la coronaria responsabile dell' IMA a valle dell' ostruzione così da interrompere l' infarto, ridurre l' area di necrosi, migliorare la funzione sistolica del VS e aumentare la sopravvivenza. È indicato in: pazienti da trombolisare con controindicazioni alla trombolisi ed alla PTCA e con anatomia favorevole alla chirurgia con IMA insorto da non più di 6 ore, pazienti sottoposti a PTCA fallita con persistenza di dolore e/o instabilità emodinamica con anatomia favorevole alla CABG, angina persistente o ricorrente refrattaria alla terapia medica con controindicazioni alla PTCA e anatomia favorevole alla chirurgia, shock cardiogeno e anatomia coronarica non suscettibile di PTCA ma favorevole al bypass entro 6 ore dall' insorgenza dell' IMA. Può essere indicato al momento della riparazione chirurgica di una complicanza meccanica con instabilità emodinamica (rottura di un muscolo papillare, perforazione del setto interventricolare).
Il tasso di mortalità naturale, esclusi i decessi immediati, si aggira sul 15-30%, ridotto al 10% in caso di ricovero ospedaliero. Esso aumenta bruscamente con l'età, è superiore per le donne ed in caso di recidiva; è più elevato nelle prime ore per poi decrescere rapidamente. Il 60% dei decessi entro le quattro settimane avviene nei primi due giorni, quando si possono manifestare aritmie improvvise. Lo shock cardiogeno ha un tasso di mortalità dell'80-90%; lo sviluppo di aritmie rende la prognosi infausta, così come eventi tardivi (recidiva, rottura di cuore ed embolia polmonare).
Nell'ultimo decennio, la gestione dell'infarto miocardico si è profondamente
trasformata: mentre in precedenza si trattavano le complicanze a mano a mano
che si presentavano, ora si cerca di risolvere più attivamente i processi
patologici soggiacenti e di prevenirli. Il ricorso all'aspirina ed alla
terapia trombolitica può ridurre il tasso di mortalità del 50%; esso scende
ulteriormente mediante l'uso dei betabloccanti e degli inibitori dell'enzima
di conversione dell'angiotensina (ACE).
Un tempestivo riconoscimento del quadro patologico e una pronta messa in opera delle manovre rianimatorie appropriate fino al trasferimento in ospedale sono molto fattori essenziali per riuscire a superare il momento dell'infarto. Tra gli effetti dell'infarto sono i blocchi atriali o ventricolari, la fibrillazione (contrazione anomala del muscolo cardiaco con modifica della frequenza) e la tachicardia.
Cosa succede nella zona del cuore in cui le cellule sono morte? In
alcuni casi di infarto la porzione di parete del muscolo cardiaco non più
contrattile, cicatriziale ed assottigliata, protrude durante la contrazione (in
sistole), dando luogo a quello che si definisce aneurisma ventricolare.
Questa, comunque è una conseguenza abbastanza rara dell'infarto; generalmente,
invece, l'assottigliamento della zona infartuata, pur senza dar luogo
all'aneurisma, finisce col provocare un'alterazione più o meno grave della
geometria ventricolare, che risponde a precise e rigorose leggi fisiche, ed un
deterioramento della funzione meccanica della pompa.
a) Turbe della frequenza, del ritmo e della conduzione: si sviluppano nel 95% dei casi. Vi si annoverano le più gravi, le aritmie ventricolari (battiti ectopici ventricolari; tachicardia ventricolare, che può compromettere l'equilibro emodinamico e tramutarsi in fibrillazione ventricolare; fibrillazione ventricolare, la principale causa di morte improvvisa nell'8-10% dei pazienti ricoverati, trattata col defibrillatore e le manovre di rianimazione cardiopolmonare); le aritmie atriali (fibrillazione atriale e flutter atriale), che indicano in genere una significativa disfunzione ventricolare ed una prognosi infausta; le bradiaritmie (bradicardia sinusale, comune nella prima fase di infarti inferiori e posteriori, specie per la risposta vagale al dolore; bradicardia nodale, spesso legata alla riperfusione; blocco cardiaco, specie nell'infarto inferiore, dovuto al fatto che la coronaria destra rifornisce il nodo atrioventricolare (il blocco completo è legato all'infarto massivo ed ha prognosi infausta); i blocchi di branca (bi- o trifascicolare), anch'essi con prognosi infausta. b) Insufficienza cardiaca: può essere insufficienza sinistra (si sviluppa entro 48 ore in un terzo dei pazienti) o destra, specie in infarti inferiori e posteriori. I pazienti tendono ad avere una bassa portata cardiaca o uno shock cardiogeno con un polso giugulare elevato, mentre gli altri sintomi tipici (edema delle caviglie ed epatomegalia) si sviluppano successivamente. c) Shock cardiogeno: nella fase iniziale, il paziente è pallido, affaticato ed ipoteso: questo quadro è dovuto spesso al dolore e non va confuso con quello dello shock cardiogenico, che presenta le caratteristiche dell'ipotensione, con estremità fredde e cianotiche, sudore e torpore mentale; esso dura almeno mezzora o si deteriora rapidamente sino a che la pressione non può più essere rilevata, con un calo della portata cardiaca, oliguria, ipossia ed acidosi. L'insufficienza cardiaca e l'aritmia si associano spesso a questo quadro, con un tasso di mortalità dell'80-90%: è una situazione legata ad infarti massivi, ove è colpito oltre il 40% della parete ventricolare. Le cause scatenanti possono essere anche: - aritmie e disordini della conduzione, - ipovolemia (in seguito a terapia con diuretici ed antipertensivi), - infarto del ventricolo destro (con bassa pressione arteriosa sistemica e polmonare), - lesioni eventuali. I pazienti sono classificati in tre gruppi: - normotesi con edema polmonare, - ipotesi, - ipotesi con edema polmonare, il gruppo più a rischio, ove si cerca di migliorare la funzione ventricolare sinistra riducendo l'afterload con i vasodilatatori ed aumentando la contrattilità con farmaci inotropi. E' importante non sovraccaricare la circolazione né abbassare troppo la pressione di riempimento del ventricolo sinistro, mantenendo la pressione arteriosa polmonare fra i 15 e i 20 mm/HG. d) Complicanze meccaniche: possono dar luogo a shock cardiogeno od insufficienza cardiaca. Vi si annoverano il difetto del setto ventricolare, che complica in genere gli infarti estesi e richiede un intervento d'urgenza; la rottura del muscolo papillare, che complica gli infarti di dimensioni ridotte e richiede a sua volta la chirurgia d'urgenza (l'ecografia rivela un rigurgito mitrale); la rottura di cuore, lungo la parete del ventricolo sinistro, che presenta le caratteristiche cliniche della dissociazione elettromeccanica e causa il 10% dei decessi, specie fra anziani ed ipertesi, e porta a morte immediata se acuta, mentre può essere riparata chirurgicamente se sub-acuta. e) Recidiva d'ischemia e d'infarto: I pazienti sono vulnerabili ad un'estensione dell'infarto originario o ad un nuovo infarto, per cui si parla di "infarto ricorrente". Vi è anche il rischio di reocclusione dopo una riperfusione efficace. L'angina post-infarto è indicazione di angiografia coronarica in vista di un'angioplastica o di bypass. f) Complicanze varie: possono essere l'embolia o l'infarto polmonare (spesso a causa di una lunga immobilizzazione), l'embolia arteriosa sistemica (spesso l'esito è l'emiplegia o l'occlusione di un'arteria), gli eventi cerebrovascolari. g) Pericardite: il dolore avvertito si aggrava inspirando ed in posizione supina. Il trattamento con antinfiammatori è sconsigliato in quanto potrebbe contribuire all'espansione dell'infarto e ad un avverso rimodellamento ventricolare; sono controindicati gli anticoagulanti per il rischio di indurre una pericardite emorragica.
Complicanze tardive La compromissione ventricolare può essere aggravata dal rimodellamento ventricolare, che avviene nelle settimane e nei mesi post-infartuali, con l'espansione e l'assottigliamento della zona colpita. Ciò porta ad un incremento del volume ventricolare, che a sua volta accresce la tensione della parete instaurando un circolo vizioso. Gli ACE-inibitori contribuiscono ad evitare un rimodellamento sfavorevole. La forma più estrema di rimodellamento è la formazione di un aneurisma ventricolare, dimostrabile tramite ecocardiografia, studi ai radionuclidi e ventricolografia sinistra. La parte di miocardio non contrattile porta ad un sovraccarico di lavoro per il muscolo restante, il che può contribuire all'insufficienza con rischio di formazione di trombi e gravi aritmie. L'instabilità elettrica può poi portare ad una suscettibilità a lungo termine a gravi aritmie ventricolari, con ritardi della conduzione e circuiti rientranti.
Per migliorare la prognosi a lungo termine, le terapie sono le seguenti: - betabloccanti (riducono la mortalità del 25%, e sono più vantaggiosi nei casi maggiormente a rischio); - ACE-inibitori (riducono la mortalità a lungo termine, ma si discute sul momento di inizio della terapia più opportuno); - statine (contribuiscono riducendo il tasso di colesterolo); - aspirina (di provata efficacia nella fase acuta e sub-acuta post-infartuale, è consigliata come terapia a lungo termine a meno che vi siano controindicazioni).
L'esito a lungo termine quanto al ritorno alle normali attività è spesso deludente, spesso per fattori fisici ma anche in seguito all'ansia o ad un riabilitazione inadeguata. Nei casi più lievi potrebbe essere utile svolgere un test di tolleranza allo sforzo 1-2 settimane dopo l'infarto, volto a raggiungere una frequenza cardiaca sui 120-130. Qualora tale frequenza venga raggiunta senza sintomi cardiaci od una depressione del segmento ST sull'ECG, le prospettive di un rapido ritorno alla normalità sono buone; i pazienti con un esito del test meno favorevole richiedono invece una convalescenza più lenta ed un monitoraggio più rigoroso. Qualora vi siano angina o dispnea, bisogna prestare particolare attenzione alla terapia farmacologica e prendere in considerazione i trattamenti interventistici. Bisogna inoltre tenere sotto controllo tutti gli altri fattori di rischio (fumo, ipercolesterolemia, ipertensione e diabete). Il programma di riabilitazione va sempre adeguato alle esigenze del singolo paziente.
Come evitare l'infarto miocardico? L'infarto miocardico, per la sua notevole frequenza, rappresenta oggi un vero problema sociale. Il soggetto colpito, per quanto la lesione evolva benignamente, può restare compromesso ed è sempre un coronaropatico. Oltre alla terapia, quindi, ci si deve porre il problema della prevenzione, che consiste nel controllo di quei soggetti che per varie ragioni possono essere i candidati più probabili all'infarto. Adeguate regole di vita e il controllo di condizioni predisponenti quali l'ipertensione. il diabete, l'obesità e i disturbi del metabolismo lipidico, sono in definitiva il mezzo più efficace per combattere l'infarto miocardico. Nel periodo che segue l'infarto il paziente deve modificare il proprio stile di vita, eliminando il fumo e assumendo una dieta corretta. Il recupero di una qualità accettabile della vita dipende dalla tempestività dell'intervento medico e dalla volontà del paziente di abbandonare stili di vita dannosi.
L'aspetto preventivo rappresenta un capitolo molto importante nel quadro delle patologie cardio-circolatorie. Infatti è stato ormai accertato da numerosi studi e ricerche che i fattori di rischio sono le condizioni sulle quali si può agire in modo efficace. Per cui è consigliabile: -
smettere di fumare
Si può ritornare ad una vita normale?
Un infarto piccolo non ha
conseguenze gravi. La riabilitazione ed una terapia appropriata permetterà al
muscolo cardiaco di riprendere la propria funzione e lascerà solo strascichi
trascurabili. |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
I numeri del cuore italiano |
|
300: casi di infarto ogni 100.000 abitanti |
|
80.000: infarti diagnosticati ogni anno. |
|
8 %: casi di reinfarto ad un anno dal primo evento. |
|
200.000: persone con fibrillazione striale… delle quali |
|
il 5-7 %: lamenta, ogni anno, embolie cerebrali con decadimento delle funzioni cognitive sino alla demenza. |
|
250: casi di ictus ogni 100.000 abitanti. |
|
35-40 %: casi di ictus in meno con la riduzione di 5-6 mmHg di pressione sistolica. |
|
1.000.000: sopravvissuti ad almeno un infarto. |
|
a cura del Centro per la Lotta Contro l'Infarto |
|
Contro l'infarto: aspirina, clopidogrel o tutti e due? Per me, vecchio abitudinario, era già stata una grande sorpresa apprendere che l'aspirina, amica infallibile nei giorni di febbre e di raffreddore, è molto efficace nel curare e prevenire l'infarto. Oggi leggo che è stata scoperta un'altra molecola, il clopidogrel, il cui uso si va diffondendo nonostante il prezzo elevato. Cosa consigliate? Renzo F - Carpi
Quella di impiegare l'aspirina nella cura delle malattie di cuore è una storia sorprendente e curiosa. Il Dr Lawrence Craven, padre atipico della scoperta, era uno di quei medici pratici che hanno spiccato spirito d'osservazione, una buona dose di curiosità scientifica e una totale mancanza di conoscenze della metodologia della ricerca. Fu così che, tra il 1948 ed il 1956 il Dr. Craven, libero professionista a Boston, scrisse molti lavori di scarsa risonanzae ed una lettera confinata sul misconosciuto Mississippi Valley Medical Journal. Craven raccontava che, tra i suoi pazienti, quelli che facevano uso assiduo dell'aspirina e, ancor più, coloro che avevano accettato la somministrazione quotidiana di 250-750 mg di aspirina, mostravano una riduzione cospicua dei casi di infarto miocardico. I lavori del Dr. Craven mancavano di rigore scientifico, cioè non si avvalevano del confronto tra il gruppo di coloro che assumevano l'aspirina ed un gruppo di controllo che non assumesse aspirina, ma rappresentarono ugualmente una tappa storica dato che le successive ricerche, condotte in piena ortodossia metodologica, dimostrarono la validità dell'intuizione. Fa spicco, tra tali studi, l'ISIS-2 che, nel 1988, santi la capacità dell'aspirina di ridurre del 23% la mortalità dopo un infarto. L'assunzione della compressa di aspirina comporta una spesa giornaliera sulle 150 lire (€ cent 7) . Il meccanismo d'azione è soprattutto quello antiaggregante piastrinico, consistente nel ridurre la tendenza delle piastrine ad aggregarsi favorendo la formazione del trombo che restringe od occlude le arterie. Un inconveniente non trascurabile dell'aspirina è la gastrolesività, ovvero la prerogativa di favorire l'ulcera gastroduodenale. È per questo che l'aspirina va assunta a stomaco pieno e sconsigliata agli ulcerosi. Un altro potente farmaco antiaggregante piastrinico in compresse recentemente approvato dalla Food and Drugs Administration è il clopidogrel (nomi commerciali: Plavix e Iscover), sicuramente efficace nella prevenzione degli eventi cardiovascolari da arteriosclerosi, meno gravato da effetti indesiderati sullo stomaco. L'attenzione dei ricercatori è attualmente rivolta alla somministrazione contemporanea di aspirina e di clopidogrel, soprattutto nelle forme maggiori di insufficienza coronarica, quali l'angina instabile e l'infarto miocardico non Q. L'efficacia comparativa del clopidogrel merita di essere valutata ulteriormente, considerando anche l'elevato prezzo giornaliero (L. 5750, € 2,96). Prof. Pier Luigi Prati in CUORE E SALUTE, dicembre 2002 |
|
|